19.02.2018
Как Грузия строила маленькую, но гордую систему развития здравоохранения

Вообще-то придумать и выстроить нечто функциональное на руинах развалившейся советской системы здравоохранения в Грузии пытались еще до Бендукидзе. С подачи Всемирного банка в 1995 году правительство Эдуарда Шеварднадзе предприняло первую попытку уйти от госфинансирования в сторону социального страхования, основанного на взносах работодателей и работников. Был определен базовый набор гарантированных таким образом медицинских манипуляций (по типу базового пакета ОМС), вся прочая медпомощь предоставлялась за деньги. Частично покрывать расходы Государственной компании медицинского страхования, согласно первоначальному замыслу, должны были городские бюджеты. Но реформа, следующая этому сценарию, фактически провалилась.
«К сожалению, в ситуации, когда большинство людей не имеют работы или занимаются индивидуальной трудовой деятельностью, а налоговые органы заражены коррупцией, сбор налогов становится практически невозможным», – констатировал потом Каха Бендукидзе.
Аналитики Всемирного банка признали: несмотря на все усилия властей, медуслуги почти на 80% оплачиваются пациентами напрямую. Доля расходов на здравоохранение от ВВП резко сокращалась: если в 1991 году она достигала 4%, то в 1999‑м снизилась до 0,59%. Основные показатели системы охраны здоровья населения тоже удручали: за пять лет средняя продолжительность жизни сократилась на три года – до 70,3, детская смертность достигла 28,6 промилле, а уровень материнской смертности за пять лет вырос в два раза – до 55 промилле. В 1999 году в онкологическом лечении нуждались около 2,1 тысячи человек, а денег хватило лишь на 700 человек, пишет Бендукидзе.
«В бюджете не было денег, и медицинские услуги гарантировались государством на минимальном уровне. Груз оплаты лечения (кроме некоторых заболеваний – СПИДа, инфекций) лег на пациентов. В практическом смысле это не изменило старую практику оплачивать услуги из кармана при наличии декларированной «бесплатной медицины», которая даже в советские годы была формальной – отблагодарить медперсонал считалось обязательным. Разница была лишь в том, что после автономизации медучреждений деньги шли в общую кассу клиники», – вспоминает Александр Квиташвили, возглавлявший Министерство здравоохранения, труда и социальных дел Грузии в 2008–2010 годах.
Медучреждений же, как рассчитала тогда консультирующая грузинские власти американская компания Kaiser Permanente, было, наоборот, слишком много. В 1999 году совокупная мощность стационаров достигала 22,5 тысячи коек, а заполнены они были только на 28%.
В общем, система нуждалась в деньгах – и на повседневную деятельность по оказанию помощи, и на реорганизацию инфраструктуры. Для этого предлагалось объединить медучреждения между собой, освободившиеся помещения продать частным компаниям, а вырученные деньги инвестировать в действующую клиническую сеть. Но на практике вышло нечто иное – больницы и поликлиники (за исключением тубдиспансеров и инфекционных клиник) перешли в ведение Минэкономики, и вскоре почти все учреждения были акционированы. В основном пакеты акций и доли в уставных капиталах передавались сотрудникам больниц. Государство оставалось собственником недвижимости, но в вопросы управления уже не вмешивалось.
МУКИ ЗАЙМА
Реальные изменения в грузинской системе здравоохранения начались только в середине 2000‑х, когда страну возглавил «американизированный» Михаил Саакашвили. Рулить кардинальным переделом народного хозяйства Грузии он позвал уроженца Тбилиси – видного российского предпринимателя, вице‑президента РСПП Каху Бендукидзе.
Реанимация медицинской отрасли значилась в программе реформ записного либертарианца Бендукидзе в числе первостепенных задач. Расходы бюджета на здравоохранение за несколько лет выросли в три раза: с $74 на душу населения в 2003 году до $256 в 2009‑м. Малоимущим гражданам страны раздали ваучеры, которые можно было обменять на медицинские страховые полисы, обеспеченные госфинансированием. Базу ваучеризации бедных вел Минздрав. Всем прочим предложили страховаться самостоятельно – по корпоративным и индивидуальным программам.
«Страховаться шли неохотно, тому была масса причин – постсоветская культура, отсутствие традиции и привычки пользоваться страхованием, ограниченность денежных ресурсов слабость системы, которая бы обеспечила доступ к страховым услугам за нормальную цену. Реально работали лишь корпоративные программы», – вспоминает в беседе с корреспондентом Vademecum глава Ассоциации страхования Грузии Деви Хечинашвили. К 2012 году число держателей частных медицинских страховок едва достигло 560–570 тысяч человек.
Настроив, насколько это было возможно, финансирование, команда Бендукидзе взялась за инфраструктуру. В январе 2007 года правительство Грузии одобрило план «100 новых больниц», нацеленный на обновление клинической сети за счет инвесторов. Модель приватизации выглядела так: инвестор через тендер получал имущественный комплекс старой больницы вместе с обязательствами – построить в течение трех лет новый медицинский объект на заранее определенной территории, после чего мог распорядиться полученным в собственность активом как угодно. Например, построить на его месте коммерческую или жилую недвижимость. По словам Деви Хечинашвили, выставленные на торги объекты, как правило, располагались в коммерчески привлекательных районах Тбилиси и других городов страны, поэтому на растущем рынке недвижимости сделка оказывалась для предпринимателей весьма выгодной. Совокупный объем инвестиций в медицинскую инфраструктуру прогнозировался на уровне $900 млн.
Согласно этому плану, было намечено обустроить 77 новых медучреждений в регионах и 23 – в столице. Общий коечный фонд к 2010 году должен был сократиться в два раза – с 14,6 тысячи до 7,8 тысячи мест, большая часть которых – почти 5 тысяч коек – должна была сконцентрироваться в руках частников. Однако осуществить грандиозный замысел удалось лишь наполовину. Инвесторы один за другим сходили с дистанции. Например, компания Aword Capital, приватизировавшая НИИ репродукции человека им. Жордании и НИИ педиатрии им. Пагавы, обязалась построить медицинский объект на 400 коек, но реализацию проекта, по словам экс-замминистра здравоохранения Грузии Николоза Пруидзе, сорвала.
Еще больше шуму наделала история с чешско‑грузинской компанией «Блок Джорджиа», которой правительство по той же программе «100 новых больниц» передало пять объектов в обмен на обязательство до 2011 года инвестировать в обустройство 24 новых клиник $120 млн. Однако из‑за финансовых неурядиц «Блок Джорджиа» обещанное выполнить не смогла и чуть не вылетела из проекта со скандалом. Ситуацию частично помог исправить кредит в $8 млн грузинского TCB‑Bank, выданный в 2011 году под гарантией американского агентства по международному развитию USAID. В результате «Блок Джорджиа» осилила строительство и реконструкцию только четырех клиник.
Каха Бендукидзе в своих воспоминаниях, а вслед за ним – опрошенные Vademecum участники грузинского рынка медуслуг, предпочитают оправдывать неудачи реформ внутриполитическими дрязгами, военным конфликтом с Россией и мировым финансовым кризисом.
«Российско‑грузинская война в августе 2008 года потребовала серьезного пересмотра планов приватизации. Из‑за издержек, связанных с войной, и последовавшего за ней экономического спада многие первоначальные инвесторы обанкротились. Большинству из них не удалось найти достаточных средств для строительства новых больниц в пострадавшей от боевых действий стране», – писал Бендукидзе.
Тем не менее, утверждает бывший министр здравоохранения Грузии Сандро Урушадзе, благодаря программе «100 новых больниц» отрасль продемонстрировала свой инвестиционный потенциал.
В числе выживших и взлетевших проектов госпрограммы – сеть клиник New Hospitals, принадлежащая холдингу PSP Group, основанному депутатом грузинского парламента Кахабером Окриашвили. В 2007 году компания за $1 тысячу выкупила на торгах имущественный комплекс одной из больниц в Тбилиси с условием вложить в создание нового медицинского объекта как минимум $16 млн. На реконструкцию, как вспоминал потом директор New Hospitals Ника Окриашвили, ушло в общей сложности 19 млн евро.
В те же «нулевые» усилиями Банка Грузии строилась сеть нынешнего лидера национального рынка медуслуг – Georgia Healthcare Group (GHG). Первая крупная покупка GHG состоялась в начале 2008 года, когда под контроль сети перешла многопрофильная больница в Кутаиси. Быстрому расширению помешали августовские события того же 2008‑го. Как утверждают посвященные в историю вопроса собеседники Vademecum, тогда европейские банки решили воздержаться от выдачи кредитов. А вслед за этим изменилась и государственная стратегия развития здравоохранения.
В 2010 году, когда Каха Бендукидзе уже покинул правительство Грузии, было решено привлечь к реорганизации отрасли страховые компании. Страна была поделена на 26 госпитальных округов, в которых страховщики‑инвесторы должны были построить 46 новых клиник общей мощностью 1 244 койко‑места. Взамен предприниматели получали госзаказ на страхование в течение трех лет малоимущих граждан, тех самых обладателей ваучеров на гарантированный базовый набор медуслуг. Последние теперь лишались прежней возможности выбирать страховщика по своему усмотрению. В этом проекте приняли участие 9 из 13 действовавших тогда в Грузии страховых компаний (в разных открытых источниках количество участников программы не совпадает, в Минздраве Грузии на запрос Vademecum не ответили).
По словам Александра Квиташвили, по мере реализации обновленной стратегии в стране начали появляться холдинги, объединяющие страховую компанию, медицинскую сеть, фармдистрибуцию и другие профильные активы. Среди утвердившихся тогда на рынке медуслуг компаний были упомянутые выше PSP Group и GHG, для которой Банк Грузии приобрел несколько страховых компаний, и такой, например, известный мировой страховщик, как Vienna Insurance Group.
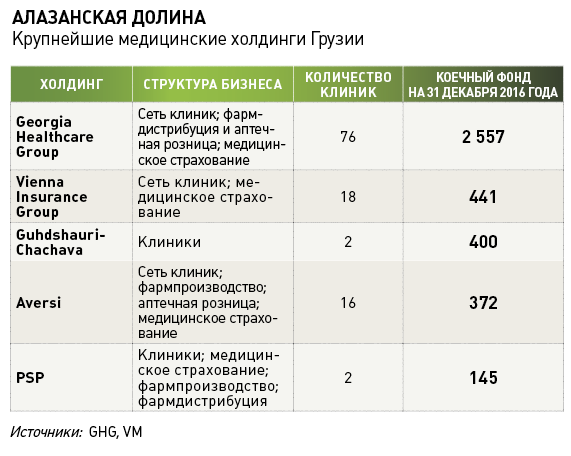
Конфликт интересов, неизбежно возникающий при смешении страхового и медицинского бизнеса, никого не смущал. Немного сглаживали ситуацию независимые страховщики, которые никак не были связаны с частными клиниками. Как утверждает основатель одной из таких компаний Imedi L International Александр Лордкипанидзе, участие в системе здравоохранения независимых страховщиков позволило гармонизировать ценообразование и в целом строже контролировать работу провайдеров: «Государству было неважно, где мы лечим застрахованных, главное, чтобы обслуживание проводилось по конкурентным ценам».
ЦЕНАМ ДАЛИ
Все изменилось в 2013 году, как водится, в связи со сменой власти – президентом Грузии стал Георгий Маргвелашвили, переформатировавший правительство и по‑новому сформулировавший министрам их задачи. От услуг страховщиков государство отказалось, реанимировав идею всеобщего здравоохранения, финансируемого за счет бюджета. Теперь все граждане Грузии, не имеющие коммерческой страховки, могли получать полный или частичный пакет медуслуг. Бесплатно обслуживались дети до шести лет, пенсионеры, инвалиды, ветераны и другие социально незащищенные группы населения, остальным стали доступны амбулаторное лечение, ведение беременности и родов, а также экстренная медпомощь. При этом за диагностику и плановое лечение приходилось доплачивать – в среднем до 30% стоимости услуги. Правда, абсолютная величина этого 30‑процентного софинансирования оказывалась разной: клиники, не контролируемые страховщиками, стали самостоятельно определять стоимость услуг и, естественно, делали это не в ущерб своим интересам.
В период с 2013 по 2015 год рынок медуслуг рос на 19‑20% в год, крупнейшие провайдеры наращивали обороты и мощности. Дальше прочих – аж до IPO – пошла GHG, акции которой с 2015 года торгуются на Лондонской бирже. В активе холдинга, помимо страхового и фармацевтического бизнесов, 37 стационаров, 14 районных поликлиник и 24 амбулаторных центра. Капитализация компании, по данным LSE, составляет $626 млн, правда, ликвидность бумаг невысока – последняя сделка с акциями GHG состоялась 18 декабря 2017 года. За девять месяцев 2017 года выручка холдинга составила $214,5 млн.
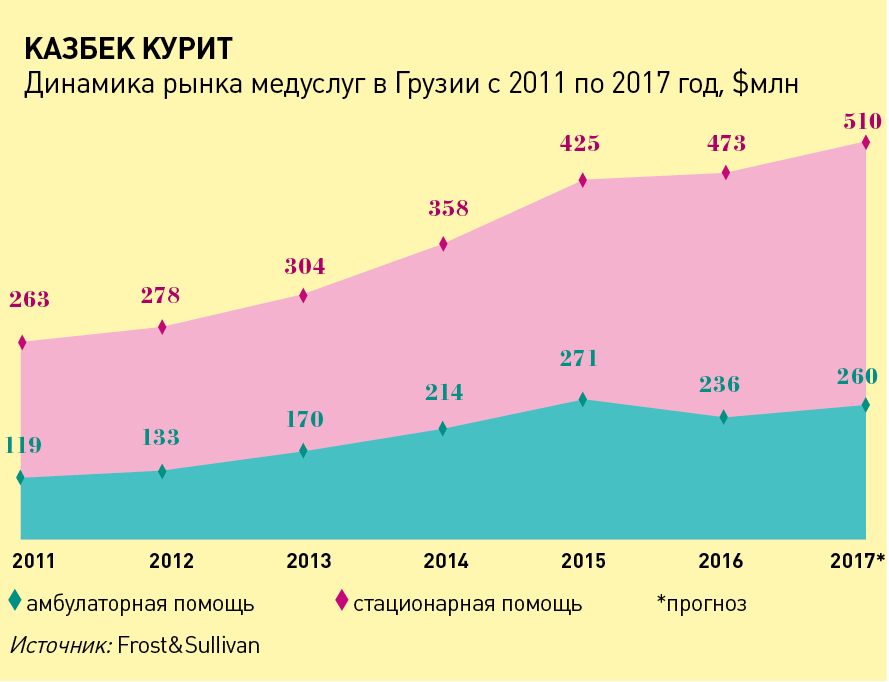
И GHG, и ее конкуренты, ссылаясь на то, что на них приходится лишь 39% коечного фонда страны, продолжают покупать и открывать специализированные и многопрофильные клиники. Например, компания Aversi в 2017 году на полученные от ЕБРР $6,1 млн построила госпиталь в Тбилиси; турецкая Liv Hospital Ankara вложила $10,4 млн в организацию Центра лучевой терапии; GHG купила за $3,9 млн две государственные больницы в районах Хашури и Карели. Увлечение операторов более дорогостоящими стационарными услугами обнажило проблемы первичного звена. «К сожалению, у нас картина такая, что пациенты прямо идут в стационары, институт семейного врача и система первичного здравоохранения вообще пропущены. Откровенно говоря, как министр здравоохранения, я не вижу эту систему в Грузии», – констатировал в 2015 году действующий глава ведомства Давид Сергеенко.
Интерес к поликлиническим мощностям проявила пока только GHG, пообещавшая к 2020 году удвоить количество амбулаторий в своей сети. «С распадом Советского Союза многие поликлиники были закрыты, некоторые значительно сократились и все обветшали. Может показаться парадоксальным, что сектор здравоохранения Грузии видел так много инвестиций в последние годы, а поликлинический сегмент так недоразвит. <…> Мы видим такие же возможности в нем, какие мы видели в госпитальном бизнесе несколько лет назад», – сообщил весной 2017 года председатель совета директоров GHG Иракли Гилаури в обращении к инвесторам. Свои планы GHG подкрепило прогнозами солидного консультанта – аналитики Frost&Sullivan, зафиксировав в 2017 году снижение темпа роста стационарного сегмента до 8,5%, предсказали, что рынок амбулаторных услуг в ближайшие три года будет ежегодно прибавлять по 10%.
Между тем транспарентность отрасли заметно снизилась, замечают страховщики. «Раньше государственные деньги шли в страховую индустрию, которая всегда была более прозрачной, хотя бы потому, что подробно отчитывалась перед регулятором – Госздравнадзором. Каждую копейку можно было отследить. Теперь же Госфонд платит деньги клиникам, которые вообще никак не регулируются и, за исключением публичной GHG, отчетность не раскрывают», – говорит глава Ассоциации страховщиков Грузии Деви Хечинашвили. Действительно, клиники не публикуют ни результаты своей деятельности, ни прейскуранты. Да и разговаривать о своем бизнесе почти всегда отказываются.
Цены на медуслуги загружаются на специальный портал Единой информационной системы здравоохранения, но доступ к этой базе есть только у самих клиник и Минздрава, который влияния на ценовую политику провайдеров не оказывает. Стоимость, например, аппендэктомии может варьироваться от $195 (500 лари) до $1,17 тысячи (3 тысячи). В любом случае государство возмещает оператору только 70% самой низкой цены.
Игроков рынка сложившиеся условия более чем устраивают. До 2013 года, говорит руководитель New Hospitals Георгий Рамишвили, государство практически не покрывало затрат на медицинскую помощь, финансирование было низким и запаздывало, а людям чаще всего приходилось платить за все самостоятельно: «Кроме того, в 2013 году в целом увеличилось финансирование медицины, так что, конечно, больницам стало выгоднее работать. Цена на экстренную помощь четко установлена государством, а клиники относительно свободны в ценообразовании на плановые операции. Но пациент самостоятельно делает выбор, так что деньги следуют за ним».
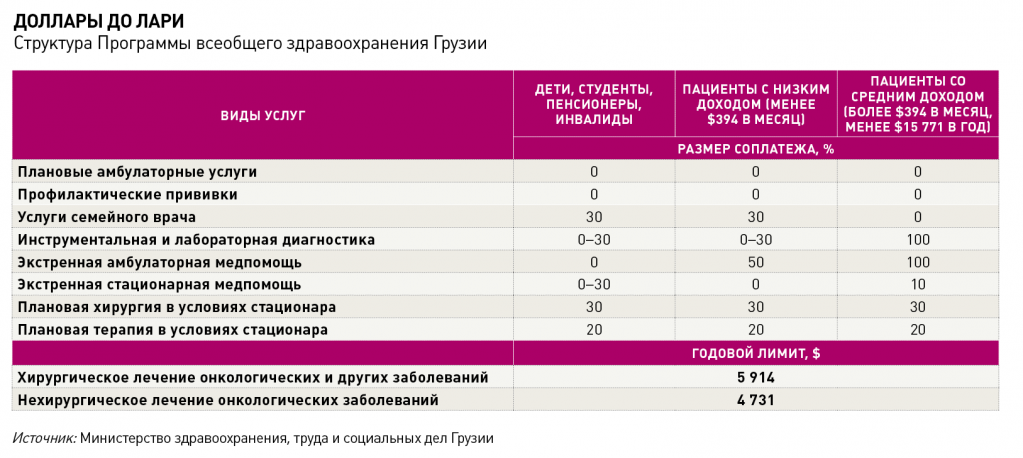
За три года – с 2014‑го по 2016‑й – бюджет программы всеобщего здравоохранения удвоился с $141 млн до $283 млн. В мае 2017 года Минздрав Грузии предпринял еще одну попытку дифференцировать цены и увеличить доступность медпомощи, уточнив благосостояние разных групп населения (подробнее – в таблице «Доллары до лари»). Граждане с годовым доходом более $15,6 тысячи (40 тысяч лари), как правило, имеют корпоративную страховку, но их число не превышает 400 тысяч человек (около 10% населения страны). Остальные подпадают под действие Программы всеобщего здравоохранения. Операторы, обслуживающие эту категорию граждан, сейчас находятся под контролем Минздрава, которому дано право штрафовать клиники, выставляющие некорректные счета за лечение.
Воодушевленный расширением своих полномочий, Минздрав ищет новые рычаги влияния на частных игроков. Например, строит государственные больницы. «Власти Грузии понимают, что полная приватизация медицины оказалась не лучшим вариантом развития событий, но тогда, в 90‑е и «нулевые», это был единственно верный путь. Не было никаких других возможностей привлечь деньги в отрасль и что-то сдвинуть, – рассуждает гендиректор Национальной медицинской сети Илья Тупицын, анализировавший рынок медуслуг Грузии. – А теперь, насколько мне известно, планируется выстроить конкуренцию со стороны госбольниц, которые смогут обслуживать население по приемлемым ценам. Это обязательство перед электоратом. Другой вопрос, где взять врачей, тех же хирургов, которые давно и успешно работают в частном секторе? Но с олигополией частных клиник, которые устанавливают непомерно высокие цены, действительно, надо что‑то делать».
Свое отношение к деятельности провайдеров медуслуг глава Министерства здравоохранения, труда и социальных дел Грузии Давид Сергеенко высказал на совещании с директорами клиник в январе 2017 года: лояльность государства привела к тому, что частники ради благополучия менеджмента, увеличения дивидендов уделяли минимум внимания нуждам пациентов. «Государство не намерено это терпеть», – заявил министр. А вот его давний предшественник на этом посту Александр Квиташвили надеется, что в скором времени контроль за оказанием медпомощи вернется в руки страховщиков.
Источник
